Ginecologa Foggia
Visita ginecologica Foggia, prenota la tua visita

 La visita ginecologica per una donna è un appuntamento annuale molto importante per prendersi cura della propria salute, per escludere e prevenire eventuali patologie quali il tumore del collo dell’utero, infezioni vaginale, l’endometriosi pelvica, i fibromi.
La visita ginecologica per una donna è un appuntamento annuale molto importante per prendersi cura della propria salute, per escludere e prevenire eventuali patologie quali il tumore del collo dell’utero, infezioni vaginale, l’endometriosi pelvica, i fibromi.
E’ necessario pertanto sottoporsi a visita ginecologica di controllo una volta l’anno anche in assenza di sintomi, eseguendo il PAP test e l’ecografia ginecologica.
In alcuni casi è invece necessario anticipare questo controllo, rivolgendosi al proprio ginecologo di fiducia in caso di alterazioni del ciclo mestruale, perdite ematiche atipiche, infezioni vaginali, etc.
 Il Pap test è un test di screening finalizzato ad individuare precocemente tumori del collo dell’utero o alterazioni che con gli anni potrebbero diventarlo.
Il Pap test è un test di screening finalizzato ad individuare precocemente tumori del collo dell’utero o alterazioni che con gli anni potrebbero diventarlo.
Si effettua annualmente in tutte le donne dopo l’inizio dell’attività sessuale.
La diffusione di questo test di screening ha contribuito significativamente alla riduzione della mortalità per tumore del collo dell’utero.
Per l’esecuzione dell’esame, si applica uno strumento che dilata leggermente l’apertura vaginale, lo speculum, in modo da favorire il prelievo che viene effettuato con delle spatole che raccolgono cellule esfoliate dal collo dell’utero e dal canale cervicale.
Questo campione verrà poi analizzato in laboratorio con appositi metodi di colorazione e visionato al microscopio.
 Dal punto di vista “operativo”, l’HPV Test si effettua con le stesse modalità del pap-test: la paziente deve sottoporsi al prelievo di materiale cervicale tramite appositi strumenti.
Dal punto di vista “operativo”, l’HPV Test si effettua con le stesse modalità del pap-test: la paziente deve sottoporsi al prelievo di materiale cervicale tramite appositi strumenti.
In linea generale, i test HPV eseguiti in associazione al pap-test permettono di:
- identificare un maggior numero di infezioni da papillomavirus
- quantificare meglio il rischio di sviluppare un carcinoma della cervice uterina
- rafforzare, in caso di negatività, il valore diagnostico di un pap-test negativo. In altre parole un HPV test negativo dà maggiori garanzie che la malattia non sia presente e che non lo sarà nel breve periodo di tempo
- aggiungere importanti informazioni diagnostiche ai pap-test dall’esito incerto, indirizzandole in caso di ulteriore positività alla colposcopia.
- aggiungere importanti informazioni diagnostiche ai pap-test dall’esito incerto, indirizzandole in caso di ulteriore positività alla colposcopia.
 Le infezioni da papillomavirus sono oggi molto comuni e possono essere responsabili, se misconosciute e non trattate, di tumore del collo dell’utero.
Le infezioni da papillomavirus sono oggi molto comuni e possono essere responsabili, se misconosciute e non trattate, di tumore del collo dell’utero.
Il test per la ricerca e tipizzazione di DNA virale (HPV-DNA test) mira a rilevare la presenza del virus e, soprattutto, di quei sierotipi ritenuti ad alto rischio per lo sviluppo del cancro cervicale. In questo modo è possibile individuare le donne potenzialmente a rischio di cancro del collo dell’utero.
Il test che permette l’identificazione di questo virus si effettua prelevando una piccola quantità di muco dal collo dell’utero, tale prelievo verrà successivamente analizzato in laboratorio, verificando la presenza o meno del DNA del Papillomavirus.
 Il tampone vaginale è un esame che consente di individuare la presenza di infezioni vaginali, causate da microorganismi patogeni responsabili non solo di fastidiosi bruciori e pruriti vaginali ma anche di sterilità.
Il tampone vaginale è un esame che consente di individuare la presenza di infezioni vaginali, causate da microorganismi patogeni responsabili non solo di fastidiosi bruciori e pruriti vaginali ma anche di sterilità.
L’esame si effettua applicando uno strumento che dilata leggermente l’apertura vaginale, lo speculum, in modo da favorire il prelievo che viene effettuato con dei bastoncini cotonati, prelevando delle piccole quantità di muco contenuto in vagina e nel canale cervicale che successivamente verrà analizzato in laboratorio.
 Con il termine ciclo mestruale si intende il periodo, in media di 28 giorni, che intercorre tra l’inizio di una mestruazione e l’inizio della successiva.
Con il termine ciclo mestruale si intende il periodo, in media di 28 giorni, che intercorre tra l’inizio di una mestruazione e l’inizio della successiva.
Ogni 28 giorni circa l’endometrio si sfalda per fattori ormonali e, insieme al sangue che si libera dai vasi sottostanti, viene eliminato all’esterno del corpo.
La regolarità del ciclo mestruale è legata ad un preciso controllo ormonale del fenomeno da parte dell’ipotalamo, dell’ipofisi, dell’ovaio e se questi delicati meccanismi di regolazione vengono meno, si determinano alterazioni del ciclo mestruale quali polimenorrea, oligomenorrea, amenorrea, ipomenorrea, ipermenorrea, menorragia, monometrorragia, metrorragia.
 L’ecografia pelvica e/o transvaginale è un esame che consente lo studio degli organi presenti nella cavità addominale inferiore quali la vescica, l’utero e le ovaie, studiandone la morfologia al fine di evidenziare eventuali masse anomale, fibromi, neoformazioni cistiche, versamenti.
L’ecografia pelvica e/o transvaginale è un esame che consente lo studio degli organi presenti nella cavità addominale inferiore quali la vescica, l’utero e le ovaie, studiandone la morfologia al fine di evidenziare eventuali masse anomale, fibromi, neoformazioni cistiche, versamenti.
L’esame si basa sull’emissione degli ultrasuoni, che vengono riflessi dai tessuti che attraversano, permettendo di ricostruire le immagini. L’ecografia pelvica può essere eseguita in sostituzione o a completamento dell’esame ecografico transvaginale, quando lo studio interno non è indicato come ad es. nelle adolescenti e donne vergini.
Per eseguire l’ecografia pelvica è necessario il riempimento vescicale, bisogna quindi bere almeno un litro e mezzo d’acqua due ore prima della visita ginecologica.
L’ecografia transvaginale al contrario non richiede alcun tipo di preparazione.

Il Test Prenatal Safe è un esame prenatale non invasivo eseguito nelle prime settimane di gravidanza.
Consiste in un semplice prelievo di sangue materno dal quale, grazie a tecnologie di ultima generazione, è possibile esaminare tracce di DNA fetale presente nel sangue materno già dalla quinta settimana di gravidanza.
Questo test ha il vantaggio di avere una elevata sensibilità, permettendo di diagnosticare precocemente malattie genetiche tra cui la sindrome di Down, sindrome di Patau.
 L’ecografia ostetrica si esegue tra la 10° e la 12° settimana di gestazione, nel primo trimestre, per accertare che l’embrione sia impiantato nell’utero e non altrove (gravidanza extrauterina). Riscontra le gravidanze gemellari, e individua se i gemelli sono omozigoti o eterozigoti. Rileva il battito cardiaco del feto, evidenzia eventuali malformazioni, e permette di stabilire con un’approssimazione di due settimane la data del parto.
L’ecografia ostetrica si esegue tra la 10° e la 12° settimana di gestazione, nel primo trimestre, per accertare che l’embrione sia impiantato nell’utero e non altrove (gravidanza extrauterina). Riscontra le gravidanze gemellari, e individua se i gemelli sono omozigoti o eterozigoti. Rileva il battito cardiaco del feto, evidenzia eventuali malformazioni, e permette di stabilire con un’approssimazione di due settimane la data del parto.
La seconda, l’ecografia morfologica, viene eseguita fra la 20° e la 23° settimana di gestazione, durante il secondro trimestre di gravidanza. Valuta le misure e la forma del feto per escludere o accertare la presenza di malformazioni. Con questa ecografia si misurano alcuni parametri, come la circonferenza cranica e quella addominale, la struttura ossea degli arti, il posizionamento della placenta, la quantità di liquido amniotico, ed eventualmente il sesso del feto.
La terza ecografia, detta ecografia biometrica, viene eseguita tra la 29° e la 33° settimana, durante il terzo trimestre. Il suo scopo principale è quello di valutare il corretto sviluppo del feto, basandosi su valori di riferimento standard. Nel caso di dati troppo diversi dai parametri, si eseguiranno altre ecografie approfondite.
 Le infezioni vaginali sono disturbi che riguardano l’apparato genitale
Le infezioni vaginali sono disturbi che riguardano l’apparato genitale
femminile e sono la causa più frequente di un consulto ginecologico.
Le infezioni vaginali sono affezioni molto comuni (diagnosticate a oltre il 25% delle donne) che possono essere di natura batterica, fungina o virale.
Le più comuni infezioni vaginali sono:
- La Vaginite, ovvero l’infiammazione di natura infettiva a carico della vagina, causata da organismi patogeni che danno origine a patologie quali la Candidosi, la Gardnerella e la Tricomoniasi;
- La Clamidia;
- La Gonorrea
- L’Herpes genitale.
Il contagio di infezioni vaginali avviene principalmente tramite rapporti sessuali non protetti, quindi è bene prestare attenzione a poche e semplici regole utili per la prevenzione:
- Una accurata igiene personale e intima;
- L’utilizzo di metodi contraccettivi di barriera fin dall’inizio del rapporto sessuale (come il preservativo femminile e maschile).
La Vaginite
Per Vaginite si intende quel processo infiammatorio acuto riguardante la vagina. La vaginite è una delle maggiori conseguenze delle infezioni vaginali ed è spesso causata da alterazioni nel normale equilibrio della flora batterica vaginale.
Nonostante le cause della Vaginite siano diverse, i suoi sintomi generali si possono riassumere per lo più in:
- Doloreintimo durante i rapporti sessuali e la minzione;
- Prurito e infiammazione nella zona genitale;
- Perdite biancastre e spessomaleodoranti.
La Candidosi
La Candida è un fungo che vive di norma all’interno della vagina, ma capita molto spesso che a causa di fattori ambientali (come lo stress, un abbassamento delle difese immunitarie, l’uso di antibiotici o una scorretta alimentazione) proliferi scatenando una delle più comuni infezioni intime: la Candidosi.
La Candidosi è un’infezione recidiva (che tende cioè a manifestarsi più di una volta) che colpisce molto frequentemente le donne: si stima infatti che ogni donna ne abbia sofferto almeno una volta nella vita.
I sintomi tipici della Candidosi sono:
- Prurito e bruciore intimo;
- Perdite biancastre.
Questo tipo di infezione vaginale può essere anche trasmessa attraverso rapporti sessuali non protetti, infatti un metodo di prevenzione consigliato è l’utilizzo di metodi contraccettivi di barriera (preservativo maschile e femminile).
La Gardnerella
La Gardnerella è l’infezione genitale, recidiva e frequente, che prende il nome dall’omonimo batterio, che aggredisce la cervice uterina e la vagina.
I sintomi della Gardnerella sono delle abbondanti perdite grigio-verdastre (o grigio-giallastre) e dense, spesso maleodoranti.
Anche questo tipo di infezione vaginale si contrae attraverso rapporti sessuali non protetti.
La Tricomoniasi vaginale
La Tricomoniasi è una di quelle infezioni vaginali, frequenti e causa di recidive, causata da un parassita che colpisce la cervice uterina o la vagina, o entrambe.
Il contagio della Tricomoniasi è spesso determinato da rapporti sessuali non protetti, ma esistono rari casi in cui l’infezione intima può essere causata dall’utilizzo di oggetti infetti.
I sintomi della Tricomoniasi sono:
- Bruciore e prurito intimo,
- Perdite grigio-giallastre.
Più raramente a questi sintomi sono associati anche dolori avvertiti durante i rapporti sessuali e bruciori durante la minzione.
La Clamidia
La Clamidia è un batterio che genera un’infezione genitale femminile e che si trasmette durante rapporti sessuali non protetti con un partner infetto.
Questo tipo di infezione vaginale può colpire la cervice uterina, l’endometrio e le tube di Falloppio.
I sintomi della Clamidia sono:
- Perdite giallo-grigiastre;
- Bruciori e dolori durante i rapporti sessuali (più raramente);
- Febbre e dolori addominali (nella fase più avanzata dell’infezione).
La Gonorrea
La Gonorrea è una tra le infezioni vaginali causate da un batterio, il Gonococco, che si contrae tramite rapporti sessuali in cui non viene usata nessuna precauzione con un partner infetto.
Questo tipo di infezione intima interessa la cervice uterina, l’endometrio, le tube di Falloppio (in questo caso può cagionare l’infertilità), più raramente l’uretra e l’ano.
I sintomi della Gonorrea sono:
- Perdite giallastre;
- Bruciore e prurito intimo;
- Dolori durante i rapporti sessuali;
- Febbre e dolori addominali (nella fase più avanzata dell’infezione).
L’Herpes genitale
L’Herpes genitale è una patologia, frequente e ciclicamente con tendenza alla recidiva, causata dal virus Herpes Simplex 2, che viene contratto attraverso rapporti sessuali non protetti con un partner che lo ha già contratto.
I sintomi dell’Herpes genitale sono determinati da dolore e bruciore causati dalla formazione di lesioni vescicolose sulla vulva che tendono a ulcerarsi.
Qualora si dovessero accusare fastidi dovuti a uno o più d’uno dei sintomi descritti in precedenza, è bene che ci si rivolga al proprio ginecologo per evitare l’aggravarsi dell’eventuale infezione vaginale e la trasmissione al partner.
 La menopausa non è altro che un evento fisiologico, esattamente come la pubertà; inizia nel momento in cui si verifica l’ultimo ciclo mestruale, ma i sintomi possono iniziare diversi anni prima e continuare anche per mesi o anni.
La menopausa non è altro che un evento fisiologico, esattamente come la pubertà; inizia nel momento in cui si verifica l’ultimo ciclo mestruale, ma i sintomi possono iniziare diversi anni prima e continuare anche per mesi o anni.
Si manifesta con sintomi diversi da donna a donna.
La modifica dei livelli ormonali di estrogeno e progesterone, i due ormoni femminili prodotti dalle ovaie, sono la causa di questi sintomi, che possono essere:
- cambiamenti del ciclo mestruale, fino alla definitiva interruzione,
- vampate di calore,
- disturbi del sonno,
- secchezza vaginale,
- alterazioni del tono dell’umore,
- difficoltà di concentrazione,
- riduzione dei capelli e aumento dei peli sul viso.
Questa fase temporanea è nota come transizione menopausale, ma molte donne e i loro medici la definiscono anche premenopausa; può iniziare anche diversi anni prima dell’ultimo ciclo mestruale e si considera convenzionalmente un anno dopo l’ultimo ciclo mestruale.
Dopo un anno senza ciclo mestruale si può dire di essere in menopausa. Il periodo successivo è la postmenopausa, che durerà per tutto il resto della vita.
 Per una donna che desidera rimanere incinta è molto importante fare attenzione ai primi sintomi di gravidanza.
Per una donna che desidera rimanere incinta è molto importante fare attenzione ai primi sintomi di gravidanza.
Nelle prime settimane, i segnali di una gravidanza in corso variano da donna e donna.
Il primo sintomo, il più importante e significativo, è il mancato arrivo delle mestruazioni.
Gli ormoni che si attivano in seguito alla fecondazione dell’ovulo, sono inoltre responsabili di alcune trasformazioni nel corpo della donna.
I principali sintomi della gravidanza prima del ciclo:
- Tensione al seno e all’addome
- Dolori al basso ventre
- Stanchezza eccessiva
- Nausea e sensibilità diversa verso odori e sapori
- Tendenza ad urinare più spesso
- Aumento della temperatura basale
Quando le mestruazioni tardano ad arrivare e il ciclo non è regolare, il modo migliore per dissipare ogni dubbio è effettuare un test di gravidanza.
Il test di gravidanza può essere acquistato in farmacia, si esegue sulle urine, ed evidenzia la presenza dell’ormone Beta hCG.
Questo ormone viene prodotto nel momento in cui l’embrione si impianta nell’utero.
Il test si presenta sotto forma di bastoncino o cartina e contiene anticorpi che reagiscono se l’ormone della gravidanza è presente.
Bisogna ricordare che il livello delle Beta hCG è massimo tra la 7a e la 12a settimana di gravidanza. Poi il livello scende, ed in seguito diventa stabile per tutta la gravidanza e fino a 3 settimane dopo il parto.
La gravidanza dura in media 40 settimane che si iniziano a contare dall’ultima mestruazione alla data più possibile per il parto.
Una gravidanza fisiologica può quindi concludersi tra tre settimane prima e due dopo tale data (quindi tra 37 e 42 settimane).
Durante le 40 settimane di gestazione è possibile seguire la crescita del feto, il suo sviluppo, e registrare i diversi sintomi della gravidanza, e come cambia il corpo della futura mamma.
Ogni mese ha caratteristiche precise: nel primo trimestre c’è la scoperta del test positivo e l’emozione della prima ecografia, durante il secondo trimestre si fanno esami importanti – come la morfologica o l’amniocentesi – l’ultimo trimestre è il più faticoso e aumenta il desiderio di conoscere il bambino.
La gravidanza extrauterina o ectopica è una particolare forma di gravidanza che si va ad impiantare in una sede diversa da quella normale.
L’ovulo fecondato si posiziona fuori dall’utero, nell’80% dei casi nelle tube, nel restante 20% nell’addome, l’ovaio e cervice.
La gravidanza tubarica è la più comune e pericolosa. Ci sono diverse cause e fattori che facilitano l’annidamento dell’ovulo fecondato nella tuba o in un’altra sede esterna all’utero.
Nel caso di gravidanza extrauterina il test risulterà positivo, ma i valori delle Beta hCG sono lievemente sotto la norma. La gestione di una gravidanza di questo tipo è piuttosto complessa e l’approccio da usare non è univoco.
Sicuramente è importante rivolgersi ad un ospedale, perché una gravidanza ectopica non può continuare.
 La sterilità è un problema di coppia, nel quale l’impossibilità del concepimento è determinata in percentuale praticamente identica da fattori maschili e femminili.
La sterilità è un problema di coppia, nel quale l’impossibilità del concepimento è determinata in percentuale praticamente identica da fattori maschili e femminili.
Il fattore maschile
Si tratta, secondo le statistiche, di un fenomeno in crescita, ma se è vero che le coppie sterili da fattore maschile sono più numerose rispetto a qual
che decennio fa, non è detto però che si tratti di un problema in aumento: bisogna infatti considerare che oggi le tecniche diagnostiche sono più sofisticate e permettono di individuare con precisione un maggior numero di casi.
La causa principale della sterilità da fattore maschile consiste comunque in un’alterazione del liquido seminale, determinata a sua volta da un problema di altro genere (es. infiammazioni, varicocele o anomalie genetiche), che va individuato con precisione per poter adot
tare il giusto trattamento.
Il fattore femminile
Quando si
parla di sterilità da fattore femminile, bisogna prima di tutto considerare l’età, che rappresenta un fattore cruciale e uno dei primi elementi da prendere in considerazione.
L’invecchiamento genetico è il peggior nemico per una coppia in cerca di un figlio: basti pensare che già a 30 anni 1/3 del patrimonio ovocitario è alterato e molte uova hanno perso la capacità di essere fecondate.
La sterilità da fattore femminile può in ogni caso avere origine da cause di natura differente, come ad esempio malformazioni di tube e utero
o irregolarità nell’ovulazione.
Cosa fare?
Quando si riscontrano problemi di sterilità, diventa fondamentale agire tempestivamente: si procede con accertamenti in parallelo nella donna e nell’uomo, partendo con l’analisi del liquido seminale, per proseguire con indagini di carattere ormonale e meccanico della donna (presenza dell’ovulazione, menopausa precoce, valutazione dell’utero, pervietà delle tube).
Per entrambi i fattori, molti problemi possono essere evitati con la prevenzione e risolti grazie a terapie adeguate, ma quando la sterilità è giudicata permanente dal medico, per ottenere una gravidanza diventa necessario ricorrere alle tecniche di Procreazione Medicalmente Assistita (PMA).
Prevenzione e diagnosi precoce: differenze e somiglianze
 Prevenzione: sistema di osservazione clinica che individua eventuali problematiche cliniche.
Prevenzione: sistema di osservazione clinica che individua eventuali problematiche cliniche.
Una prevenzione accurata è capace di evitare lo sviluppo di patologie, poiché interviene sulle situazioni identificate ad alto rischio.
È per questo che lo stato italiano ha lanciato interi mesi della prevenzione in rosa (di solito marzo e ottobre), con moltissime iniziative dislocate sul territorio: per avvicinare le donne al sistema sanitario.
Come Studio Ginecologico a Foggia, la dott.ssa Angiolillo aderisce alla sensibilizzazione al check up ginecologico.
Un consiglio: affidare il controllo della propria salute ginecologica sempre allo stesso specialista, assicura un livello preventivo e diagnostico molto più accurato. Questo perché il medico di fiducia è capace di valutare nel tempo l’evoluzione clinica della salute del paziente e di intervenire davvero nell’immediato.
Diagnosi precoce: è una fase di osservazione più avanzata rispetto alla prevenzione, poiché inizia nel momento in cui si individua un tumore al suo stadio iniziale.
Da questo momento, inizia tutta una serie di esami e trattamenti rivolti alla cura. Una diagnosi precoce tempestiva, è capace di alleviare le sofferenze del paziente, nonché ridurne la mortalità e, soprattutto, di permettere una terapia più leggera (intervenendo all’inizio).
Tumore ginecologico: fattori di rischio e numeri in Italia
 Sebbene la prevenzione copra numerose patologie molto meno invalidanti del tumore, questo resta lo spettro dei nostri giorni – ed è anche la motivazione che più avvicina le pazienti agli studi ginecologici.
Sebbene la prevenzione copra numerose patologie molto meno invalidanti del tumore, questo resta lo spettro dei nostri giorni – ed è anche la motivazione che più avvicina le pazienti agli studi ginecologici.
Una visita ginecologica di controllo deve essere richiesta una volta all’anno dopo i 18 anni di età (e prima, se si è sessualmente attive) ed è anche buona prassi approfittare di tutte le iniziative locali di sensibilizzazione e controllo gratuito (analisi del sangue, pap-test, controllo del seno, esami per le malattie sessualmente trasmissibili, esami per l’HIV…).
Al proprio ginecologo (a Foggia c’è anche una buona scuola di prevenzione secondaria, quella che segue esami più specifici, come la colposcopia e l’ecografia transvaginale), durante la visita ginecologica annuale, va indicata immediatamente ogni situazione sospetta: dolori pelvici, improvviso gonfiore addominale, perdita di peso improvvisa, perdite di sangue vaginale anomale.
Particolare attenzione va posta, inoltre, se fate parte di una categoria a rischio tumorale:
– vi è già stato diagnosticato il Papilloma Virus (HPV);
– soffrite di obesità;
– seguite una dieta povera di frutta e verdura;
– siete fumatrici;
– avete in famiglia altri casi di tumori femminili.
I tumori ginecologici più diffusi sono: tumore all’utero, tumore alle ovaie e tumore alla cervice (o collo dell’utero).
Più nel dettaglio, ecco i numeri dell’incidenza di tali tumori ginecologici in Italia:
– tumore al seno: una donna su dieci;
– tumore alle ovaie*: una donna su cento;
– tumore al collo dell’utero: una donna ogni diecimila.
*Il tumore alle ovaie è uno dei killer più silenziosi: poiché non si dispone di un esame di diagnosi precoce e la malattia è asintomatica fino a stadio avanzato, è difficile fare una prevenzione corretta.
Per cui, soprattutto dopo i 50 anni di età, alla visita annuale di controllo ginecologico, dovrebbe essere seguita un’ecografia pelvica che controlli lo stato delle tube di Falloppio e delle ovaie.
Il pap-test: il migliore alleato della prevenzione ginecologica
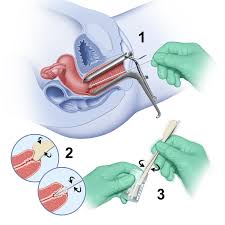 L’esame ginecologico più semplice da richiedere al proprio ginecologo, al fine di assicurarsi una prevenzione da tumori e infezioni vaginali è il pap-test.
L’esame ginecologico più semplice da richiedere al proprio ginecologo, al fine di assicurarsi una prevenzione da tumori e infezioni vaginali è il pap-test.
Un esame per nulla invasivo -consiste in un semplice prelievo con un tamponcino vaginale-, veloce e spesso gratuito, che occorre a rilevare condizioni infettive che potrebbero portare a un tumore.
Per quanto riguarda i tumori al collo dell’utero, il pap-test si è rivelato il migliore alleato nella diagnosi precoce, per cui non è esagerato dire che è un esame che potrebbe salvare la vita di ogni donna.
Ma ogni quanto sottoporsi al pap-test?
In generale, basti ricordare di farlo ogni due-tre anni. Più nello specifico: ogni tre anni fra i 25 e i 29 anni e ogni uno-due anni dai 30 ai 64 anni (e anche più spesso in vicinanza della menopausa).
Prevenzione del tumore al seno
Un check up di prevenzione ginecologica non è completo senza una visita senologica.
È un errore, infatti, ritenere che il proprio ginecologo sia competente solo circa le aree genitali del nostro corpo. Il seno, infatti, rientra a pieno titolo sia nelle competenze del medico specialista, che nelle aree di prevenzione e diagnosi precoce tumorale. Se si considerano i numeri dell’incidenza della patologia in Italia (sopra esposti), appare importantissimo, allora, richiedere questo esame aggiuntivo.
In realtà ogni ragazza e donna dovrebbe essere educata -anzi, dovrebbe avere l’abitudine- all’autopalpazione del seno, che è ritenuta la prima forma di prevenzione del tumore al seno.
Appena dopo il ciclo mestruale, infatti, magari sotto la doccia, ogni singola mammella andrebbe palpata con attenzione, sopra, sotto e attorno al capezzolo, quindi vicino all’ascella, alla ricerca di consistenze o dolori prima non presenti.
Ma all’autopalpazione va poi affiancato un esame senologico completo ed eseguito da un ginecologo esperto, soprattutto dopo i 25 anni d’età. In vicinanza della menopausa e comunque dopo i 40 anni (età con la maggiore incidenza tumorale), alla visita palpatoria va fatta seguire una mammografia, un esame completo dei tessuti mammari, una volta all’anno.
In sintesi, la vostra ginecologa a Foggia è l’alleata migliore per monitorare il proprio stato di salute ginecologica.
Un veloce screening di prevenzione a Foggia può essere prenotato facilmente anche online e senza aspettare di avere sintomi gravi.